飛蚊症って何?
「糸くずみたいな黒い物体が見える」
「黒い点々のような物が見える」
「光の輪のようにな物が見える」
「キラキラ光るような物が見える」
等、様々な物体がそこに存在しないのにも関わらず、見えることがありませんか?うっとおしいので、目をこすったり瞬きをしたりするでしょうがなくなりません。視線を移動させてもやはり残ります。
こういった見え方の違和感が出ていることを眼科医に伝えると「飛蚊症(ひぶんしょう)」と診断されるでしょう。文字通り、蚊が飛んでいるように見える症状を表しています。
表題の結論を言うのであれば、放置しておいて様子をみて良い場合と早急な治療が必要になる場合に分かれます。
糸くずみたいな物体は何なの?
では、この糸くずみたいな物体の正体は何なのでしょうか?飛蚊症の症状は、多くの場合が加齢により発症します。まずは加齢が原因の場合の正体についてです。
目には硝子体というゼリー状のような繊維でできた組織があり、老化ととも固く劣化していきます。そのため、ゴミのようになった繊維が硝子体の中に浮遊し、その影が糸くずのような形であったり輪っかであったりと個人によって形や色は様々ですが見えるようになります。このような飛蚊症を生理的飛蚊症といいます。
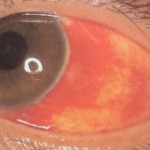
対して、治療が必要な場合です。眼底から出血をしてしまっいて、血が黒い水玉のように見えている。網膜が剥がれ落ちてきていて、その膜が影のように揺れて見えていたり、ピカピカ光るように反射して見えている。といったように老化現象によるゴミのようにな浮遊物ではないものが写って見えていることになります。
どちらのタイプであるのかは、自己判断は大変危険ですから眼科医の診断を受けるようにします。
飛蚊症の治療について(経過観察の場合)
飛蚊症の治療についてお話しをしますと、飛蚊症の起きている原因によって異なります。先に説明しました「生理的飛蚊症」であれば、いわゆる老化現象により起こる事です。年を取らないようにすることはできません。そのため治すこともできません。
また、強度の近視が原因の場合についてです。強度近視の方は眼軸が長いため、網膜が眼軸の長さにぴっぱられ薄い方が多いのです。そのために萎縮変性が起こり硝子体を濁らせ、飛蚊症を引き起こします。
これらの診断の場合は経過を見守るしかありません。非常にうっとおしく感じるかもしれませんが、気にしないようにうまく飛蚊症と付き合うようにすることです。
しかし、気を付けなければならないことがあります。一旦経過観察の診断を受けたとしても、治療を要する飛蚊症に変わることもあります。急に糸くずの数や大きさが増えたというようなときはすぐに眼科医の診断を受けるようにします。
飛蚊症の治療について(早期の治療を要する場合)
では、別の病気が原因で飛蚊症を引き起こしている場合です。これはその原因となる病気を何とかするよう治療をしていきます。
病的に飛蚊症を引き起こす場合は次のようなことが考えられます。硝子体剥離という病気があります。これは網膜と硝子体の接着部分が剥がれてしまい、放置しておくと視力に大きな障害が起こります。剥がれた部分が影として視界に写りこみ飛蚊症となります。また、糖尿病や高血圧などの基礎疾患が原因となり飛蚊症は起こります。これらのような基礎疾患で血管が痛み眼底出血が起こります。この場合は、基礎疾患のコントロールをしっかりして眼底からの出血を止めなければ再発が繰り返されます。
突発的な「目の打撲」も原因になります。転んだり、ボール等が当たり目を強く打ってしまった時に眼科医は眼底出血がないかを確認します。硝子体には血管が無いため、一度眼底からの出血が広がると自然に吸収されるまでには非常に時間を要します。
強度近視の方の場合、経過観察となることが多いですが、網膜にあった小さな孔(あな)が大きく広がってしまった際には適切な処置をすぐに受けることが必要となります。他にもぶどう膜炎等の炎症や感染症などからも飛蚊症は起こりますから、適宜処置が必要となります。
飛蚊症の予防法
これといった特効薬がないため、基本的な生活習慣を見直すことから始めましょう。バランスの良い食事と十分な睡眠がまずは挙げられます。目が疲れすぎない様に適度な休憩をはさむことも大切です。
また、生理的飛蚊症に関しては老化が原因です。抗酸化作用のある食品やサプリを積極的に摂取したり、喫煙をしない、紫外線をなるべく浴びないように努めることが予防に繋がるのではないでしょうか。